Étude PopART : impact du TASP sur l’incidence du VIH
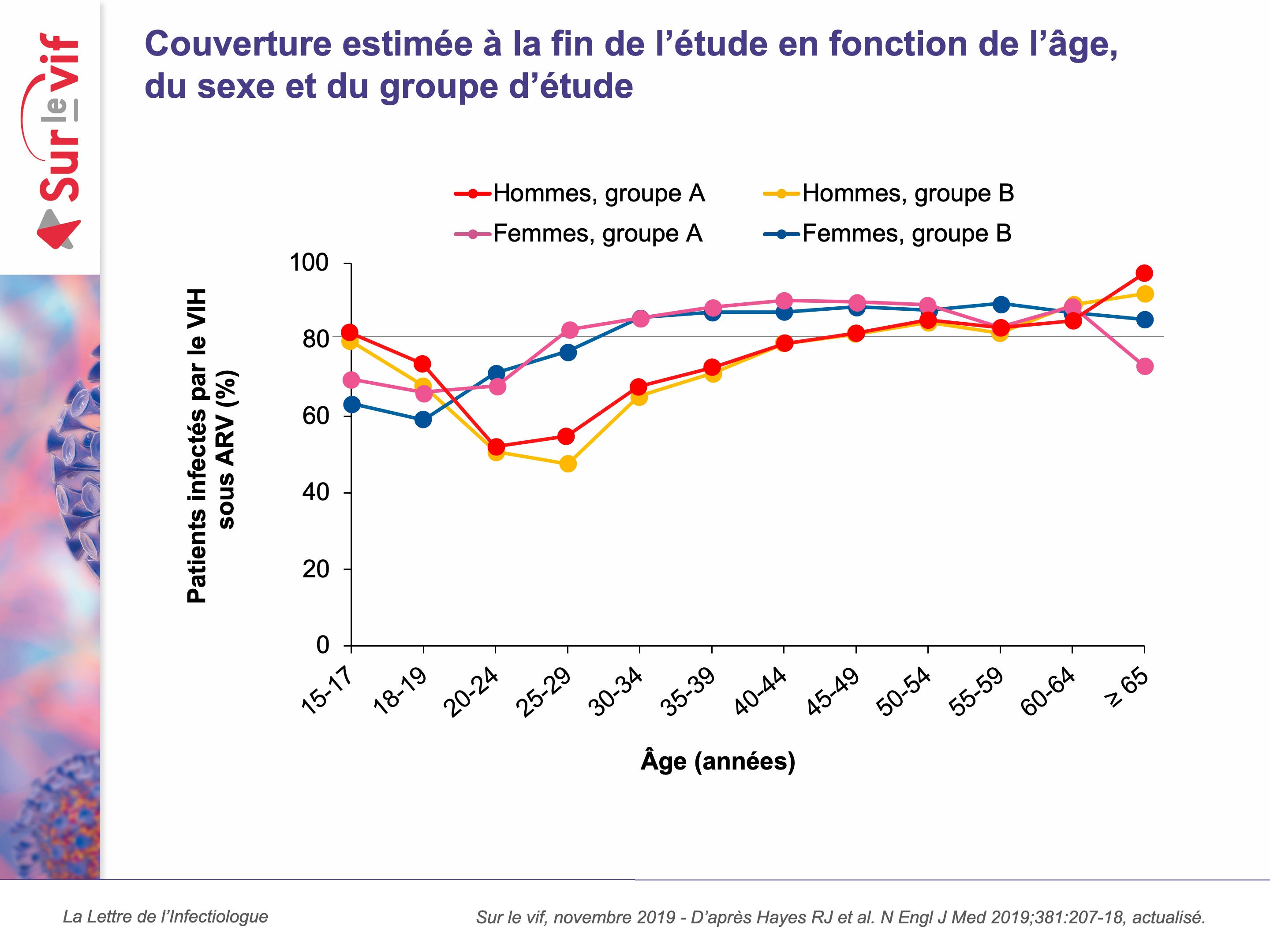
Le TASP (Treatment As Prevention) est une approche visant à réduire l’incidence de l’infection par le VIH qui a été évaluée dans cette étude (HPTN 071) menée entre 2013 et 2018 en Zambie et en Afrique du Sud (21 communautés ; environ 1 million de personnes) avec répartition en 3 groupes : A (prévention et traitement ARV universel), B (prévention et traitement ARV selon les recommandations locales) et C (prévention standard). La prévention comportait le dépistage à domicile par des travailleurs sociaux qui étaient également impliqués dans le rapport au soin et l’adhérence aux traitements ARV. Le critère principal, l’incidence du VIH entre M12 et M36, a été évalué dans une population d’environ 2 000 adultes (18 à 44 ans) par communauté. L’efficacité virologique (avec un seuil à moins de 400 copies/mL) a été mesurée chez tous les participants à l’étude infectés par le VIH à 24 mois. Les résultats avaient été présentés à la CROI 2019 mais n’ont été publiés dans le New England qu’en juillet. Au total, 48 301 participants ont été inclus dans l’étude et, à l’inclusion, la prévalence du VIH était de 21-22 %. Entre M12 et M36, un total de 553 nouvelles contaminations ont été observées pour 39 702 personnes-années (soit 1,4 pour 100 personnes-années : 1,7 chez les femmes et 0,8 chez les hommes). Le RR ajusté pour le groupe A en comparaison au groupe C est de 0,93 (IC95 : 0,74-1,18 ; p = 0,51) et pour le groupe B en comparaison au groupe C de 0,70 (IC95 : 0,55-0,88 ; p = 0,006). Le pourcentage de patients infectés par le VIH avec une CV à moins de 400 copies/mL à M24 est de 71,9 % (A), 67,5 % (B) et 60,2 % (C). À 36 mois, 81 % des patients du groupe B étaient sous ARV (80 % dans le groupe B) (figure). Ce sont donc des résultats quelque peu inattendus, puisque le bénéfice n’est observé que dans le groupe prévention-traitement selon les recommandations locales avec une réduction de 30 % de l’incidence du VIH par rapport à la prévention standard. Plusieurs explications sont avancées par les auteurs pour expliquer ce manque d’efficacité dans le groupe A : consentement éclairé, indispensable jusqu’en 2016 pour initier un traitement ARV hors recommandations, “désinhibition” au niveau des comportements sexuels (une analyse complémentaire sur les séroconversions HSV-2 est prévue), différences entre les communautés en termes de caractéristiques sociodémographiques ou d’autres facteurs (mobilité, migrations).